بيماري شريان هاي محيطي
اين بيماري ها تظاهري از اترواسكلروز سيستميك است ومعمولا حدود 12% از افراد بزرگسال را درگير مي كنندوشايع ترين تظاهر آن لنگيدن متناوب ( عدم توانايي تداوم در راه رفتن ) مي باشد و شايع ترين علت بيماري مسدود كننده شريان هاي محيطي نيز همين اترواسكلروز است .
يك پلاك پايداراترواسكلروتيك به خوبي تحمل مي شود اما ، ناپايدار شدن پلاك ( كه سبب پارگي آن وفعال شدن سيستم انعقادي مي گردد ) ، ميتواند اندام يا زندگي بيمار را به خطر بياندازد.
دردرگيري اندام ها به نكات زير دقت كنيد :
1 ) خونرساني نا كافي به عضو هدف دربيشتر موارد باعث درد مي شود . دراندام تحتاني(پا) معمولادرد دريك گروه عضلاني درپايين شريان گرفتار احساس مي شود. اين درد در هنگام فعاليت ايجاد ، ودرهنگام استراحت برطرف مي شود. (به عنوان مثال درد ساق پا نشان دهنده درگيري شريان ها درناحيه ران ودرد درباسن نشان دهنده مشكلات انسدادي شريان ها درمنطقه لگن فرد مي باشد)
2 ) درد درهنگام استراحت نشان دهنده بيماري انسدادي شديد است . اين نوع درد ثابت است و در پا حس مي شود (نه در گروه هاي عضلاني مختلف).
محل شاخص اين نوع درد ، محل اتصال استخوان هاي كف پايي به قاعده انگشتان پا است (با آويزان كردن پا اين نوع درد برطرف مي شود .)
ممكن است بيمار براي افزودن فشار هيدرواستاتيك (براي راندن خون به جلو) ، در حال نشسته ويا در حال كه پاي وي از تخت آويزان است ،بخوابد.
در معاينات بيمار نبض ها و فشار خون بسيار مهم هستند.و همچنين شاخص مچ پا – بازو (ABI) به صورت نسبت فشار خون سيستولي مچ پا
به بيشترين فشار خون سيستولي بازو محاسبه مي شود:
1 ) ABI برابر يا بيشتر از 1 طبيعي است .
2) در بيماران مبتلا به درد درهنگام استراحت و گانگرن ، ABI كمتراز3/0 است.
نكته : در بيماراني كه دچار عروق به شدت كلسيفيه هستند اين آزمون كمتر قابل اعتماد است .
دقيق ترين روش براي تشخيص بيماري شرياني محيطي، ABI است
ABI كمتر از 9/0 براي PAD تشخيصي محسوب مي شود.
ارتباط بين PAD و سيگار كشيدن بيشتر از ارتباط بين سيگار كشيدن و بيماري عروق كرونر قلب است .
در ديابت PAD شديد تر است در اين حالت درگيري اوليه عروق بزرگ با بيماري شديد عروق ريز همراه است .
آمبولي در محل سه شاخه شدن شريان پوپليته ، مي تواند باعث از بين رفتن نبض هاي پا بشود.
# علائم مربوط به ايسكمي (نرسيدن خون كافي ) تهديد كننده اندام :
1 ) درد در هنگام استراحت : درد هنگام استراحت ثابت است و اغلب در پنجه پا وبر روي مفاصل بين استخوان هاي كف پايي با قاعده ي
انگشتان ، احساس مي شود.اين درد در هنگام شب تشديد مي شود و براي بر طرف شدن درد بيمار ناگزير پاي خود را آويزان مي كند .
( ممكن است بيمار بگويد كه برروي صندلي و يا در حاليكه پاي او ازتخت آويزان است ، مي خوابد ). اين نوع درد ، شديد و سركش است و ممكن است حتي به مواد مخدر نيز پاسخ ندهد.
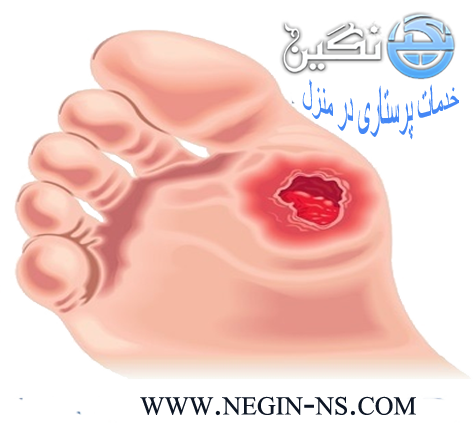
2 ) زخمي شدن : زخمهايي كه به علت كاهش شديد جريان خون ايجاد مي شوند غالبا” انگشتان رادرگير مي كنند . گاهي نيز زخم در پشت پا ايجاد مي شود .
3 ) گانگرن (سياه شدن ): گانگرن نيز ابتدا انگشتان راگرفتار مي كنند.
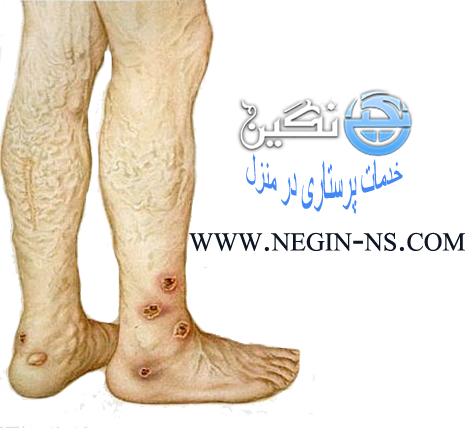
زخم واریسی
زخم واریس یک زخم سطحی روی پوست است و زمانی که سیاهرگ نمیتواند خون را به عقب و به سمت قلب بازگرداند ایجاد میشود. زخمهای واریس غالباً نشانه ابتلا به بیماری واریس وریدی در مراحل پیشرفته است. زخمهای واریسی میتوانند یک مشکل طولانی مدت برای مبتلایان باشند اما میتوان آنها را با روشهای درمانی مناسب به سرعت درمان کرد. با درمان رگ واریسی میتوان از ایجاد زخمهای واریسی پیشگیری کرد. این زخمها معمولاً در اطراف قسمت پایین پا، بالای مچ پا و زیر ماهیچه ساق پا شکل میگیرند.
زخمهای واریسی غالباً ظاهر و علائم ناخوشایندی دارند. این زخمها در مراحل پیشرفته بیماری واریس ایجاد شده و باید به وسیله یک متخصص واریس تحت درمان قرار گیرند. گزینههای درمانی موجود برای ریشهکن کردن این زخمها بسیار مؤثر هستند. در صورت داشتن هر گونه سؤال در خصوص زخم واریس و جهت تعیین وقت قبلی در کلینیک زخم میتوانید با شماره 5248024-0912 تماس حاصل فرمایید.
چگونه واریس موجب ایجاد زخم میشود؟
سیاهرگها در پا لولههایی هستند که خون را از سمت پا به سمت قلب حمل میکنند. این سیاهرگها یک دریچه یک طرفه دارند که فقط اجازه میدهند که خون به سمت بالا حرکت کند و از بازگشت خون به سمت پایین جلوگیری میکند. در برخی از افراد، این دریچهها به درستی کار نمیکنند یا به علت ترومبوز (لختگی خون) در سیاهرگ آسیب دیدهاند. اگر این دریچهها آسیب ببینند، خون در مسیر اشتباه در رگ جریان مییابد که در نتیجه در هنگام ایستادن فشار زیادی را به رگ وارد میکند. این فشار زیاد غیرعادی باعث آسیبدیدگی پوست و ایجاد زخم میشود. زخمهای واریسی معمولاً در زنان بیش از مردان دیده میشود. بیشتر افراد مبتلا به این بیماری در سنین بین 50 تا 70 سالگی قرار دارند. زخمهای واریسی معمولاً در قسمت پایین پا دیده میشوند.
دلایل ایجاد زخمهای واریسی
اگر پس از آسیبدیدگیهای جزئی در پا مشکلی در گردش خون در رگهای پا ایجاد شود، زخم وریدی پا ممکن است به وجود آیند. در صورت بروز این مشکل، فشار داخل سیاهرگ افزایش مییابد. این فشار بالای مداوم میتواند به مرور عروق کوچک خونی در پوست را دچار آسیب کرده و آنها را شکننده کند. در نتیجه، پوست شما به راحتی شکسته و پس از ضربه یا کشش، این زخمها ایجاد میشوند.
علائم
علائم اولیه زخمهای واریسی عبارتند از:
تورم، سنگینی و گرفتگی پا
پوست سفت و سخت شده به رنگ قهوهای، بنفش یا قرمز تیره (این نشانه تجمع خون است)
احساس خارش و گزگز
علائم و نشانههای زخمهای واریسی عبارتند از:
زخمهای سطحی قرمز رنگ که در برخی موارد با بافتهای زرد رنگ پوشیده شدهاند.
مرز و شکل زخمها غیریکنواخت است.
پوست اطراف ممکن است درخشان، سفت و گرم شده و تغییر رنگ یابد.
درد و سنگینی پا
اگر زخم عفونی شود، ممکن است بد بو شده و چرک از آن تخلیه شود.
در صورتی که زخم واریس شما عفونی شده، علائم زیر را مشاهده خواهید کرد:
درد تشدید شونده
تخلیه مواد سبزرنگ و ناخوشایند از محل زخم
قرمزی و تورم پوست اطراف زخم
بالا رفتن دمای بدن (تب)
چه کسانی در معرض خطر قرار دارند؟
برخی از عواملی که احتمال ابتلا به زخمهای واریسی را افزایش میدهند عبارتند از:
چاقی یا اضافه وزن: چاقی یا اضافه وزن احتمال افزایش فشار بر عروق پا را افزایش میدهند.
اگر شما در راه رفتن دچار مشکل هستید: این میتواند باعث ضعف عضلات ساق پای شما شده که بر گردش خون در عروق پا تأثیر میگذارد
ترومبوز (لخته شدن خون) در عروق عمیق قبلی: لختههای خون که در پا شکل میگیرند ممکن است باعث آسیبدیدگی دریچهها در عروق شوند.
افزایش سن
تشخیص
متخصص واریس از شما در مورد علائم همراه با زخمهای واریسی ایجاد شده در پاها سؤالاتی میپرسد. آنها تلاش میکنند با این سؤالات بیماریهای زمینهای یا آسیبدیدگیهای قبلی که باعث ایجاد زخمهای واریسی شدهاند مانند آنچه در زیر به آنها اشاره شده است را مشخص کنند:
دیابت
ترومبوز وریدی عمیق
جراحت یا عمل جراحی در پای مبتلا
سابقه ابتلا به زخمهای واریسی
پزشک ممکن است دستور انجام آزمایشهایی مانند اولتراسوند داپلر، بیوپسی پوست و پج تست را برای تأیید تشخیص بدهد.
درمان
تمیز کردن و پانسمان کردن زخمها
اولین گام، برداشتن بافتهای باقی مانده و مرده زخم و پانسمان مناسب زخم است. با این کار شرایط مناسب برای بهبودی زخم فراهم میشود. یک پانسمان ساده غیر چسبنده برای این کار کافی است. این پانسمان معمولاً هفتهای یک مرتبه تعویض میشود. بسیاری از مردم خودشان میتوانند تحت نظارت متخصص زخم را تمیز کرده و پانسمان آن را تعویض نمایند.
بالا نگه داشتن پا
هر چه پا را بالاتر نگه دارید، فشار کمتری بر عروق آن وارد میشود. اگر پا بالاتر از سطح قلب قرار گیرد، فشار درون عروق پا در سطح طبیعی قرار میگیرد. در هر زمانی که میتوانید پاهای خود را بالا نگه دارید، برای این کار میتوانید یک بالش زیر پای خود قرار دهید. قسمت انتهایی تخت خود را بالا ببرید (حدود 10 سانتیمتر) تا پاهای شما بالاتر از سطح قلب شما قرار گیرند. هدف این است که از نیروی جاذبه برای گردش خون در جهت صحیح به سمت قلب کمک بگیرید. با این کار تورم پاها و فشار وارد بر عروق خونی در پاها و در زخمهای واریسی کاهش یابد.
درمان بافت مبتلا به عفونت
تا زمانی که زخمها عفونی نشده باشند نیازی به مصرف آنتیبیوتیک نیست. این زمانی است که زخمها دردناکتر شده و پوست اطراف آنها قرمز، گرم و متورم میشود.
باندهای فشاری یا جورابهای واریس
برای کم کردن فشار وارده بر رگهای پا در زمانی که میایستید، ممکن است لازم باشد که از جورابهای مخصوص واریس یا باندهای های فشاری استفاده کنید. چندین لایه بانداژ برای کنترل فشار داخل عروق لازم است. زمانی که زخمها بهبود یافتند، باید استفاده از جورابهای مخصوص واریس را ادامه دهید تا از بروز دوباره زخمهای واریسی پیشگیری شود. جورابهای مخصوص واریس باید دقیقاً متناسب با پاهای شما باشند.
روشهای جراحی برای درمان زخمهای واریسی
زمانی که روشهای درمانی متداول برای درمان زخمهای واریسی مؤثر واقع نمیشوند باید روشهای جراحی مورد ملاحظه قرار گیرند به خصوص اگر زخمها بسیار دردناک و بزرگ شده باشند. نخست محل واریس و سیستم عروقی باید مورد ارزیابی قرار گیرد، عفونتها برطرف شوند و بیماریهای زمینهای مانند دیابت یا ترومبوفیلی (تمایل به لخته شدن خون) کنترل شوند. به کمک روشهای جراحی میتوان برگشت وریدی را کاهش داد، فرایند بهبودی را تسریع کرد و از عود دوباره زخمهای واریسی پیشگیری کرد. گزینههای جراحی برای درمان نارسایی وریدی شامل ابلیشن سیاهرگ صافن، قطع ورید با جراحی آندوسکوپی رگ و برداشتن رگهای آسیبدیده با عمل جراحی واریس، عمل برداشتن ورید، اسکلروتراپی و لیزر درمانی هستند.
درمان زخمهای واریسی چه مدت طول میکشد؟
سالهای زیادی طول میکشد تا بیماری واریس باعث ایجاد زخمهای واریسی شود بنابراین طبیعی است که درمان زخمهای واریسی هم زمان زیادی لازم داشته باشند. با این که بیشتر زخمهای واریسی ظرف مدت 3 تا 4 ماه بهبود مییابند اما ممکن است بخشی از آنها زمان بیشتری برای بهبودی لازم داشته باشند. حتی در زخمهای مقاوم هم در نهایت، درمان موفقیتآمیز خواهد بود.
پیشگیری
بهبودی و التیام زخمهای واریسی به معنی پایان یافتن مشکلات نیست. با این که ظاهر پوست سالم به نظر میرسد ولی هنوز بیماریهای زمینهای باقی ماندهاند و باید اقدامات احتیاطی برای پیشگیری از بروز دوباره زخمهای واریسی انجام شود که برخی از آنها عبارتند از:
در تمام طول روز از جورابهای مخصوص واریس استفاده کنید. (یا در موارد شدیدتر از بانداژ استفاده کنید)
هر موقع که میتوانید پاهای خود را بالا نگه دارید.
از کرمهای مرطوبکننده پوست استفاده کنید تا پوست شما خشک نشود.
وزن خود را کاهش داده، میوههای تازه مصرف کنید، ورزش کرده و استعمال دخانیات را متوقف کنید تا زخمهای واریسی شما التیام یافته و سلامت عمومی بدن شما نیز بهبود یابد.
ساق پا و پاهای خود را به طور مرتب معاینه کنید. به پوست زخمها یا تغییرات رنگ پوست توجه کنید.
در هنگام نشستن، انگشتان پای خود را حرکت دهید، پاهای خود را بالا و پایین برده و مرتب پیادهروی کنید.
از چهارزانو نشستن اجتناب کنید.
اولتراسوند عروقی انجام داده و با جراح عروق در مورد لزوم انجام عملهای جراحی مشورت کنید.
اگر شما ملزم به ایستادنهای طولانی مدت هستید، سعی کنید وضعیت خود را مرتباً تغییر دهید.